Die Legionellose ist eine Infektionskrankheit, die durch Bakterien der Gattung Legionella (Legionellen) hervorgerufen wird und die mit Antibiotika meist gut behandelt werden kann. Der mit Abstand häufigste Erreger (90 % bis 95 % der Fälle[1]) ist Legionella pneumophila (vor allem der Serotyp 1). Weitere humanpathogene Legionellen sind Legionella micadei, L. bozmanii, L. dumoffii und L. longbeachae.
Es können mehrere Formen der Legionellose unterschieden werden. Die beiden wichtigsten Formen sind die Legionärskrankheit, die durch eine von einer Tröpfcheninfektion hervorgerufene Lungenentzündung (Pneumonie) gekennzeichnet ist und unbehandelt einen lebensgefährlichen Verlauf annehmen kann, sowie das weit häufigere, meist mild verlaufende Pontiac-Fieber ohne Lungenentzündung mit leichten grippalen Symptomen sowie trockenem Husten. Legionellen können in seltenen Fällen auch Infektionen wie Wund-, Herzinnenhaut- (Endokarditiden) und Nierenbeckenentzündungen (Pyelonephritiden) verursachen.
Geschichte
Die Legionärskrankheit wurde 1976 zum ersten Mal beschrieben. Ihren Namen erhielt sie nach einem Treffen der US-Kriegsveteranenvereinigung American Legion, das vom 21. bis 24. Juli 1976 im Bellevue-Stratford-Hotel in Philadelphia stattfand. Damals waren 181 ältere Personen an einer Lungenentzündung lebensbedrohlich erkrankt. Sie alle waren entweder Besucher des Kriegsveteranentreffens oder Besucher des Hotels. Die Epidemie mit damals unbekannter Ursache alarmierte die amerikanischen Gesundheitsbehörden sowie die Centers for Disease Control and Prevention in Atlanta, sodass die Krankheitsursache intensiv erforscht wurde. 1977 waren es Charles C. Shepard und Joseph E. McDade, die Legionella pneumophila als Erreger identifizieren konnten. Dieser hatte sich im Kühlwassersystem der vernachlässigten Klimaanlage des Hotels ansiedeln können. Nachträglich wurden einige andere Epidemien auf die Legionärskrankheit zurückgeführt, wie beispielsweise eine am St. Elisabeth’s Hospital in Washington, bei der 1965 acht Menschen starben.[2]
Das Pontiac-Fieber wurde bereits im Jahre 1968 in der Stadt Pontiac in Michigan beschrieben. Nach der Entdeckung von Legionella pneumophila wurden auch Blutproben aus Pontiac von 1968 untersucht und das gleiche Bakterium gefunden.[3][4]
Ursachen für Legionellenprobleme
Eine erhöhte Koloniezahl im Trinkwasser beruht zumeist auf fehlender Wasserzirkulation[5] und Wassertemperaturen im Bereich von 25 bis 50 °C.[6][7][8][9] In zu großen Warmwasserspeichern oder Rohrleitungen verbleibt das Wasser länger und die Organismen haben mehr Zeit zum Wachstum.[10][11] Auch bei zeitweise geringer oder fehlender Wasserentnahme kommt es zu stehendem Wasser und damit zu Wassertemperaturen, die das Koloniewachstum zusätzlich begünstigen.[12][13]
Meldepflicht
In Deutschland ist nach § 7 Infektionsschutzgesetz (IfSG) der direkte oder indirekte Nachweis einer akuten Infektion durch Legionella sp. durch das diagnostizierende Labor namentlich meldepflichtig, soweit der Nachweis auf eine akute Infektion hinweist.[14] Seit 2001 werden meldepflichtige Erkrankungen vom Robert Koch-Institut erfasst, das für das Jahr 2004 insgesamt 475 gemeldete Legionellosen angab. Die Zahlen zeigen einen steigenden Trend. Zur Meldung verpflichtet ist beispielsweise der Leiter der Untersuchungsstelle, in der der Nachweis geführt wurde (siehe § 8 IfSG). In Sachsen[15] ist überdies auch die Erkrankung sowie der Tod an Legionellose namentlich meldepflichtig.
In Österreich ist Legionärskrankheit eine anzeigepflichtige Krankheit gemäß § 1 Abs. 1 Nr. 2 Epidemiegesetz 1950. Meldepflichtig sind Erkrankungs- und Todesfälle. Zur Anzeige verpflichtet sind unter anderen Ärzte und Labore (§ 3 Epidemiegesetz 1950).
In der Schweiz ist die Erkrankung Legionellose meldepflichtig und zwar nach dem Epidemiengesetz (EpG) in Verbindung mit der Epidemienverordnung und Anhang 1 der Verordnung des EDI über die Meldung von Beobachtungen übertragbarer Krankheiten des Menschen. Meldepflichtig sind Ärzte, Spitäler usw.
Epidemiologie
Die Legionärskrankheit befällt als schwere Form der Lungenentzündung vor allem starke Raucher sowie Menschen, die an Immunsuppression oder Niereninsuffizienz leiden. Obwohl die Infektion in jedem Alter erfolgen kann, tritt die Erkrankung bevorzugt im mittleren Lebensalter auf. Männer erkranken zwei- bis dreimal häufiger als Frauen.
Die Übertragung geschieht dabei nicht über Kontaktpersonen, sondern durch Einatmung der Legionellen. Da sich die Legionellen bevorzugt in warmem Wasser (Optimum bei 36–43 °C) vermehren, bergen insbesondere Schwimmbecken, Whirlpools, Klimaanlagen und Duschen ein erhöhtes Infektionsrisiko. Bei der Infektion werden zerstäubte Wassertröpfchen zusammen mit den Legionellen eingeatmet (aerogener Übertragungsweg); auch eine unabsichtliche Einatmung von geschlucktem Wasser (Aspiration) ist möglich. In der Folge ist vor allem im Sommer epidemisches Auftreten möglich, aber auch in der restlichen Zeit sind Infektionen wie jene 1999 in Stede Broec (Niederlande) nicht ausgeschlossen.
Verbreitung in Deutschland
In Deutschland starben laut Robert-Koch-Institut im Jahr 2022 62 Menschen an der Krankheit, was im Vergleich zu anderen Todesursachen in Deutschland ein verschwindend geringer Wert ist. Männer sind doppelt so häufig infiziert wie Frauen, alte Menschen viel stärker betroffen als Kinder, bei denen fast gar keine Erkrankungen bekannt sind.
In Deutschland wurden 2011 639 (labordiagnostisch gesicherte) Fälle der Legionärskrankheit gemeldet. 2017 waren es dagegen 1282 Fälle und 2018 wurden 1447 Nachweise gemeldet. Für 2019 wurden 1548 Erkrankungen verzeichnet.[16] 2020 wurden 1276 Infektionen nachgewiesen, 2021 waren es 1532 und 2022 zählte man 1437 Fälle. Von den bekannt gewordenen Krankheitsfällen mit Legionella-Pneumonie endete die Erkrankung in den Jahren 2001 bis 2010 etwa 4–11 % der Fälle tödlich.[17] In den Jahren 2011 bis 2020 lag die Letalität zwischen 4 und 6 %.[18] Bei der milden Verlaufsform des Pontiac-Fiebers ohne Lungenentzündung sind bisher keine Todesfälle bekannt.
Im August 2013 kam es in Warstein zum bislang schwersten Legionellose-Ausbruch in Deutschland durch Legionellen in Rückkühlwerken zweier Unternehmen. Unter 153 Erkrankten gab es drei Todesfälle.[19]
Eine CAPNETZ-Studie rechnete 2005 aus ihren Ergebnissen 15–30.000 Legionella-Pneumonien (also 4 % aller Pneumonien) pro Jahr hoch und erwartete weiter bei einer 10 % Letalität 1500–3000 Todesfälle pro Jahr. Demzufolge würden trotz Meldepflicht über 96 % der Legionellosen nicht erkannt.
Legionelloseausbrüche und Verdachtsfälle (Auswahl)
| Jahr | Ort | Ursache | Erkrankte | Todesfälle |
|---|---|---|---|---|
| 1965 | Krankenhaus in Washington, D.C., USA | Bewässerungsanlage des Rasens | 81 | 14 |
| 1968 | Gesundheitsamt in Pontiac, Michigan, USA | Klimaanlage | 95 | 0 |
| 1976 | Bellevue-Stratford Hotel in Philadelphia, Pennsylvania, USA | Klimaanlage | 221 | 34 |
| 1985 | Stafford District General Hospital in Stafford, Großbritannien | Klimaanlage | 101 | 28 |
| 1987 | Gummifabrik in Armawir, Sowjetunion | Wassertanks | 236 | 3 |
| 1999 | Blumenmesse (Westfriese Flora) in Bovenkarspel bei Stede Broec, Niederlande | zwei Whirlpools | 133 | 32 |
| 1999 | FEDOBA-Fachmesse in Kapellen, Belgien | Whirlpool und Zierspringbrunnen | 43 | 5 |
| 2000 | Melbourne Aquarium in Melbourne, Australien | Klimaanlage in einem Aquarium | 119 | 4 |
| 2001 | SAS Atlantic Hotel in Stavanger, Norwegen | Klimaanlage | 28 | 7 |
| 2001 | Stadtgebiet von Murcia, Spanien | Kühlturm eines Innenstadt-Krankenhauses, Klimaanlage eines Kaufhauses |
449 | 6 |
| 2002 | Bürgerzentrum in Barrow-in-Furness, Großbritannien | Klimaanlage | 87 | 7 |
| 2003 | Klinikum Frankfurt (Oder) in Markendorf, Deutschland | Warmwasseranlage, falsch installiert | 5 | 2 |
| 2003 | Raffinerie des Unternehmens Noroxo bei Harnes, Frankreich[20] | Rückkühlwerk | 69 | 14 |
| 2004 | Das Unternehmen Lidköpings Värmeverk in Lidköping, Schweden | Kühltürme | 32 | 2 |
| 2005 | Ligninproduzent Borregaard in Sarpsborg, Norwegen | industrieller Gaswäscher | 56 | 10 |
| 2005 | Pflegeheim Seven Oaks Home for the Aged in Toronto, Kanada | Kühlturm | 127 | 21 |
| 2008 | Saint Peter’s University Hospital in New Brunswick, New Jersey, USA | Trinkwasser, zu wenig Chlor | 6 | 2 |
| 2008 | Hotel Georgshöhe auf Norderney, Deutschland | fehlende Rückschlagventile in Wasserhähnen[21][22] | 8 | 0 |
| 2010 | Telekom-Gebäude nahe dem Ulmer Hauptbahnhof, Deutschland | Rückkühlwerk eines Blockheizkraftwerkes | 65 | 5 |
| 2011 | Playboy Mansion in Los Angeles, USA[23] | Whirlpool | 80 | 0 |
| 2012 | AR Diamante Beach Hotel in Calp, Spanien[24] | vermutlich Warmwassersystem | 13 | 3 |
| 2012 | JW Marriott Hotel (Prime Group Inc.) in Chicago, Illinois, USA[25] | Springbrunnen in der Lobby | 10 | 3 |
| 2013 | Wesley Ridge Retirement Community (Sun City) in Reynoldsburg, Ohio, USA[26] | Kühlturm | 39 | 6 |
| 2013 | Rückkühlwerk der Kläranlage in Warstein, Deutschland. → Legionellose-Ausbruch in Warstein |
Rückkühlwerk der Esser Werke | 165 | 2 |
| 2014 | Jülich, Deutschland. → Legionellose-Ausbruch in Jülich |
vermutlich Kühltürme | 70[27] | 1[28] |
| 2014 | Vila Franca de Xira, Portugal[29] | Kühlturm | 334 | 10 |
| 2015 | Bremen, Deutschland | unbekannt (Stand: April 2019),[30] möglicherweise eine Klimaanlage | 40 | 3[31][32] |
| 2015 | New York | diverse Rückkühlwerke | 108 | 12[33] |
| 2015–2016 | Flint (Michigan), USA | Trinkwasser, zu wenig Chlor | 87 | 12[34][35] |
| 2019 | Bielefeld, Deutschland | unbekannt (Stand: Oktober 2019) | 3 | 2[36] |
| 2021 | Weinsberger Tal bei Heilbronn | vermutlich Rückkühlwerk | 5 | 2[37] |
Erreger und Pathogenese
Der Erreger, der diese Erkrankung auslöst, ist ein im Süßwasser vorkommendes, stäbchenförmiges Bakterium. Die häufigste Spezies wird nach dem betroffenen Organ, der Lunge, Legionella pneumophila (pneuma Atem, phil liebend) genannt. Am zweithäufigsten ist Legionella micdadei.[38]
Legionellen kommen natürlicherweise weltweit im Süßwasser vor, entscheidend für den krankmachenden Faktor ist die Menge der Erreger. Diese ist im normalen Umgebungswasser zu gering, aber unter günstigen Bedingungen können sich die Erreger explosionsartig vermehren, beispielsweise in Klimaanlagen.
In stehendem Wasser in haustechnischen Installationen (vor allem Klimaanlagen und wenig benutzten Wasserleitungen) mit Temperaturen zwischen 35 und 45 °C bestehen ideale Voraussetzungen für die Vermehrung des Erregers.[38] Die Infektion erfolgt durch Einatmen von zerstäubtem Wasser, beispielsweise unter der Dusche oder aus einem Luftbefeuchter. Eine Übertragung von Mensch zu Mensch ist bisher nicht bekannt geworden und gilt als unwahrscheinlich. Der Erreger ist insbesondere für Menschen mit geschwächtem Immunsystem gefährlich und befällt die Lungenbläschen (Alveolen).
Die Legionellen überleben in der Regel Temperaturen nicht, die dauerhaft über 60 °C oder kurzzeitig über 70 °C liegen. Durch vorübergehende Aufheizung des Wassers auf 70 °C, Einbau von Zirkulationsleitungen zur Vermeidung langer Stichstrecken, in denen sich das Warmwasser abkühlt, und aerosolarme Duschköpfe wird bei Neuinstallationen in Westeuropa der Infektionsgefahr entgegengewirkt.
Der Krankheitsverlauf wird durch virulenzassoziierte Epitope bestimmt. Die Bakterien sind in der Lage, sich innerhalb von Körperzellen vor der Immunantwort zu verstecken und sich dort zu vermehren. Zu diesem Zweck manipulieren sie auch die Proteinbiosynthese des Wirts durch Veränderung von Histonen.[39]
Der laborchemische Nachweis erfolgt am besten über einen Antigen-Nachweis im Urin (Goldstandard), der Test ist hierbei früh positiv. Der Nachweis kann jedoch auch über eine Sputumkultur erfolgen.
Klinisches Erscheinungsbild
Legionärskrankheit
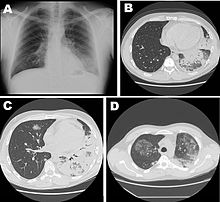
Nach einer Inkubationszeit von 2 bis 10 Tagen kommt es bei der Legionärskrankheit zu einem relativ raschen Krankheitsbeginn, meist aus völligem Wohlbefinden heraus. Die Symptome, mit der sich die Erkrankung präsentiert, sind unspezifisch und sehr variabel. Bei den meisten Patienten beginnt die Erkrankung mit relativ hohem Fieber und Schüttelfrost (nicht selten werden Körpertemperaturen von über 40 °C erreicht), mit Muskelschmerzen (Myalgien), die vor allem im Bereich des Brustkorbs lokalisiert sind (Thoraxschmerz), sowie mit anfangs trockenem Reizhusten, der nach einigen Tagen in Husten mit mäßigem Auswurf übergehen kann. Der Auswurf kann blutig tingiert sein (Hämoptysen) und in Kombination mit Thoraxschmerzen leicht zur Fehldiagnose einer Lungenembolie führen. Darüber hinaus kann es zu Atemnot, Kopfschmerzen, Übelkeit und Erbrechen, Durchfällen sowie vielfältigen neurologischen Ausfallerscheinungen kommen.
Die Letalität liegt bei dieser Verlaufsform bei etwa 10 bis 15 %.[17]
Pontiac-Fieber
Der milde Krankheitsverlauf mit Legionella wird als Pontiac-Fieber bezeichnet. Benannt ist es nach dem Ort der ersten dokumentierten Epidemie, der Stadt Pontiac im US-Bundesstaat Michigan. Dabei treten leichte, grippeähnliche Symptome ohne Lungenentzündung auf. Bisher führte das Pontiac-Fieber in keinem bekannten Fall zum Tod.
Die Inkubationszeit beträgt 1–2 Tage.[38]
Therapie
Eine Legionellose muss antibiotisch behandelt werden, da die Erkrankung lebensbedrohlich sein kann. Lange Zeit galt Erythromycin als Antibiotikum der ersten Wahl.[38] Weitere bei Legionellose wirksame Antibiotika sind die Makrolide Azithromycin, Clarithromycin, Roxithromycin und Breitspektrum-Fluorchinolone (z. B. Ciprofloxacin, Levofloxacin). Auch Rifampicin (als zusätzliches Antibiotikum zu Erythromycin[40]) und Tetracycline wie Doxycyclin und Tigecyclin sind wirksam, gelten aber nicht als Mittel der ersten Wahl.[41][42]
Wechselwirkung mit Energieeinsparung und Klimaschutz
Zur Vorbeugung vor Legionellen bestehen Regeln, auf welchen Temperaturen eine zentrale Warmwasserbereitung in Mehrfamilienhäusern und vermieteten Gebäuden betrieben werden muss. Die Einhaltung dieser Regeln führt zu einem erheblich höheren Energieverbrauch für die Warmwasserbereitung, erheblich höheren Energiekosten für die Mieter und höheren CO2-Emissionen. Es handelt sich also um ein ethisches Dilemma, ob die Vermeidung weniger Todesfälle durch Legionellen höhere Emissionen rechtfertigt, die andernorts zu mehr Todesfällen führen.
Umgekehrt führen die höheren Sommertemperaturen in Folge des Klimawandels dazu, dass die Gefahr von Legionellen aus Kaltwasserleitungen zunimmt.
Literatur
- M. Classen, V. Diehl, K. Kochsiek: Innere Medizin. 5. Auflage. Urban & Fischer, München 2006, ISBN 3-437-44405-0, S. 989–991.
- Hans Curt Flemming u. a.: Erkenntnisse aus dem BMBF-Verbundprojekt „Biofilme in der Trinkwasser-Installation“. Version 2.1. biofilm-hausinstallation.de (PDF; 0,5 MB).
- Marianne Abele-Horn: Antimikrobielle Therapie. Entscheidungshilfen zur Behandlung und Prophylaxe von Infektionskrankheiten. Unter Mitarbeit von Werner Heinz, Hartwig Klinker, Johann Schurz und August Stich. 2., überarbeitete und erweiterte Auflage. Peter Wiehl, Marburg 2009, ISBN 978-3-927219-14-4, S. 206f.
- W. Köhler u. a.: Medizinische Mikrobiologie. 8. Auflage. Urban & Fischer, München/Jena 2001, ISBN 3-437-41640-5, S. 354–355.
- M. L. Pedro-Botet u. a.: Epidemiology and pathogenesis of Legionella infection. UpToDate v15.3, 2007.
- Clinical manifestations and diagnosis of Legionella infection. UpToDate v15.3.
- Treatment and prevention of Legionella infection. UpToDate v15.3.
- J. E. Stout u. a.: Legionellosis. In: The New England Journal of Medicine, 337(10), 1997, S. 682–687. PMID 9278466.
- D. W. Fraser, T. R. Tsai, W. Orenstein, W. E. Parkin, H. J. Beecham, R. G. Sharrar, J. Harris, G. F. Mallison, S. M. Martin, J. E. McDade, C. C. Shepard, P. S. Brachman: Legionnaires’ disease: description of an epidemic of pneumonia. In: The New England Journal of Medicine, 297 (22), 1977, S. 1189–1197, doi:10.1056/NEJM197712012972201.
Weblinks
- Legionellose – Informationen des Robert Koch-Instituts
- Legionärskrankheit (Legionellose). Bundesministerium für Soziales, Gesundheit, Pflege und Konsumentenschutz
Einzelnachweise
- ↑ Screening von Legionellen im Trinkwasser. ( des vom 19. Januar 2013 im Internet Archive; PDF; 4,7 MB) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. In: Laborwelt, Nr. 2/2005; abgerufen am 26. September 2009.
- ↑ I. W. Müller u. a.: Die Chronik der Medizin. Chronik-Verlag, 1993, ISBN 3-611-00273-9, S. 560.
- ↑ Lester G. Cordes, David W. Fraser: Legionellosis: Legionnaires’ disease; Pontiac fever. In: Medical Clinics of North America. Band 64, Nr. 3, 1. Mai 1980, ISSN 0025-7125, S. 395–416, doi:10.1016/S0025-7125(16)31600-5 (sciencedirect.com [abgerufen am 6. Juli 2023]).
- ↑ F. C. Smeeks u. a.: Legionnaires Disease. Emedicine, 10. Oktober 2006 emedicine.com
- ↑ R. H. Bentham, C. R. Broadbent: A model for autumn outbreaks of Legionnaires’ disease associated with cooling towers, linked to system operation and size. In: Epidemiology and Infection. Band 111, Nr. 02, 2009, S. 287–295, doi:10.1017/S0950268800056995.
- ↑ J. S. Colbourne, P. J. Dennis, R. M. Trew, C. Berry, G. Vesey: Legionella and Public Water Supplies. In: Water Science and Technology. Band 20, Nr. 11-12, 1988, S. 5–10 (englisch, iwaponline.com).
- ↑ S. M. Katz, J. M. Hammel: The effect of drying, heat, and pH on the survival of Legionella pneumophila. In: Association of Clinical Scientists (Hrsg.): Annals of clinical and laboratory science. Band 17, Nr. 3, 1987, S. 150–156 (englisch, annclinlabsci.org [abgerufen am 16. August 2017]).
- ↑ Carl B. Fliermans, Reginald J. Soracco, Daniel H. Pope: Measure of Legionella pneumophila activity in situ. In: Current Microbiology. Band 6, Nr. 2, 1981, S. 89–94, doi:10.1007/BF01569010.
- ↑ René Lesnik, Ingrid Brettar, Manfred G Höfle: Legionella species diversity and dynamics from surface reservoir to tap water: from cold adaptation to thermophily. In: The ISME Journal. Band 10, Nr. 5, 2015, S. 1064–1080, doi:10.1038/ismej.2015.199.
- ↑ Timothy J. Dondero, Robert C. Rendtorff, George F. Mallison, R. Mark Weeks, Joe S. Levy, Edward W. Wong, William Schaffner: An Outbreak of Legionnaires’ Disease Associated with a Contaminated Air-Conditioning Cooling Tower. In: New England Journal of Medicine. Band 302, Nr. 7, 1980, S. 365–370, doi:10.1056/NEJM198002143020703.
- ↑ Masanari Ikedo, Eiko Yabuuchi: Ecological Studies ofLegionellaSpecies. In: Microbiology and Immunology. Band 30, Nr. 5, 1986, S. 413–423, doi:10.1111/j.1348-0421.1986.tb02967.x.
- ↑ S. J. States, L. F. Conley, J. M. Kuchta, B. M. Oleck, M. J. Lipovich, R. S. Wolford, R. M. Wadowsky, A. M. McNamara, J. L. Sykora, G. Keleti: Survival and multiplication of Legionella pneumophila in municipal drinking water systems. In: Applied and environmental microbiology. Band 53, Nummer 5, Mai 1987, S. 979–986. PMID 3606101, PMC 203798 (freier Volltext).
- ↑ R. M. Vickers, V. L. Yu, S. S. Hanna, P. Muraca, W. Diven, N. Carmen, F. B. Taylor: Determinants of Legionella pneumophila contamination of water distribution systems: 15-hospital prospective study. In: Infection control: IC. Band 8, Nummer 9, September 1987, S. 357–363. PMID 3654130.
- ↑ Legionellose. In: RKI-Ratgeber. Robert Koch-Institut, 20. Oktober 2019, abgerufen am 6. August 2024 (Gesetzliche Grundlage).
- ↑ § 1 Abs. 1 Nr. 10 Sächsische Infektionsschutz-Meldeverordnung. Vollzitat: Sächsische Infektionsschutz-Meldeverordnung vom 19. Juli 2024 (SächsGVBl. S. 745). In: revosax.sachsen.de. Abgerufen am 22. Oktober 2024 (Fassung gültig ab: 17. August 2024).
- ↑ Robert Koch-Institut: Epidemiologisches Bulletin vom 16. Januar 2020/Nr. 3 (PDF; 2,5 MB)
- ↑ a b Legionärskrankheit im Jahr 2011. (PDF; 130 kB) In: Epidemiologisches Bulletin. 50/2012
- ↑ Legionärskrankheit in Deutschland 2010 bis 2020. (PDF: 3,3 MB) In: Epidemiologisches Bulletin. 42/2021
- ↑ Legionellen-Hysterie kostet Mieter Millionen: In: welt.de, 17. April 2015.
- ↑ La légionellose avait fait 14 morts: Noroxo et son directeur condamnés. In: Le Parisien. 14. Februar 2013 (französisch).
- ↑ Legionellen: Acht Gäste infiziert. In: weser-kurier.de, 23. Februar 2016.
- ↑ Hotel Georgshöhe auf Norderney ist wieder Legionellen-frei. ( vom 16. März 2016 im Internet Archive) In: gastronomie-hotellerie.com, 11. März 2016.
- ↑ Outbreak at Playboy Mansion. In: New York Post. 12. Februar 2011 (englisch).
- ↑ Fiona Govan: Legionnaires’ disease that killed three Britons at Spanish hotel was detected a month before action taken. In: The Daily Telegraph. 7. Februar 2012 (englisch).
- ↑ CNN Wire Staff: Chicago hotel shuts fountain, spa after fatal Legionnaires’ outbreak. In: CNN. 1. September 2012 (englisch).
- ↑ Mandie Trimble: 6th Ohioan Dies In Legionnaires’ Disease Outbreak. ( vom 14. Juli 2014 im Internet Archive) In: wosu.org, 6. August 2013 (englisch; archiviert im Internet Archive).
- ↑ Legionellen: Eine Spur führt zum Forschungszentrum Jülich. Kreis Düren, 2014, archiviert vom (nicht mehr online verfügbar) am 16. Oktober 2014; abgerufen am 24. Oktober 2014. Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Massenerkrankung: Sind Kraftwerke die Schuldigen? WiWo Green, 6. November 2014, archiviert vom (nicht mehr online verfügbar) am 6. November 2014; abgerufen am 11. November 2014. Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ A large community outbreak of Legionnaires’ disease in Vila Franca de Xira, Portugal, October to November 2014. In: Eurosurveillance. Volume 19, Issue 50, 18. Dezember 2014.
- ↑ Meldepflicht für Kühlanlagen weist Lücken auf
- ↑ Drei weitere Legionellen-Fälle in Bremen. In: Weser Kurier. 29. März 2016, S. 10.
- ↑ Neue Legionellen-Fälle in Bremen. In: Focus, 29. März 2016.
- ↑ New York mit Legionellen-Epidemie. 13. August 2015, abgerufen am 6. Februar 2020.
- ↑ Winter Keefer: 16 confirmed cases of Legionnaires’ in Genesee County so far this year. 28. August 2019, abgerufen am 30. August 2019 (amerikanisches Englisch).
- ↑ Sheila Brehm: Flint water crisis claims its youngest Legionnaires’ victim to date. Abgerufen am 30. August 2019 (englisch).
- ↑ Stefan Becker: Zwei Tote durch Legionellen in Bielefelder Seniorenzentrum. Abgerufen am 1. Oktober 2019.
- ↑ Nach Legionellen-Ausbruch im Weinsberger Tal bislang keine neuen Fälle - STIMME.de. Abgerufen am 22. September 2021.
- ↑ a b c d A. von Graevenitz: Die Familie der Legionllacaea – Legionellose. In: Henning Brandis, Gerhard Pulverer (Hrsg.): Lehrbuch der Medizinischen Mikrobiologie.
- ↑ M. Rolando, S. Sanulli u. a.: Legionella pneumophila effector RomA uniquely modifies host chromatin to repress gene expression and promote intracellular bacterial replication. In: Cell host & microbe. Band 13, Nummer 4, April 2013, S. 395–405. doi:10.1016/j.chom.2013.03.004. PMID 23601102.
- ↑ Marianne Abele-Horn: Antimikrobielle Therapie. Entscheidungshilfen zur Behandlung und Prophylaxe von Infektionskrankheiten. 2., überarbeitete und erweiterte Auflage. 2009, S. 206 f.
- ↑ M. L. Pedro-Botet, V. L. Yu: Treatment strategies for Legionella infection. In: Expert Opinion on Pharmacotherapy. 10(7), 2009, S. 1109–1121. PMID 19405787
- ↑ B. M. W. Diederen: Legionella spp. and Legionnaires’ disease. In: Journal of Infection, 56(1), 2008, PMID 17980914, S. 1–12.








